Hypospadie
| Klassifikation nach ICD-10 | |
|---|---|
| Q54 | Hypospadie |
| ICD-10 online (WHO-Version 2019) | |
Die Hypospadie (Hypospadia penis) ist eine angeborene Entwicklungsstörung der Harnröhre (Urethra) des Mannes. Dabei ist die Mündung der Harnröhre (Meatus urethrae externus) weiter ventral/proximal (d. h. auf der Unterseite) gelegen als beim Gesunden. Oft tritt die Hypospadie in Verbindung mit einer Krümmung des Penisschaftes (Chorda), eine Meatusstenose (Verengung der äußeren Harnröhrenmündung), einem gespaltenen Präputium (lange Vorhaut auf der einen Seite, Fehlen der Vorhaut auf der anderen Seite) oder einem Hodenhochstand (Maldescensus testis) auf.

Das Gegenteil, die Mündung der Harnröhre auf der Oberseite des Penis, wird als Epispadie bezeichnet.
Krankheitsbild
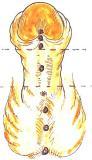


Die Harnröhrenöffnung endet beim Mann je nach Ausprägung von der Unterseite der Eichel bis hinunter zum Damm. Die Miktion (Harnentleerung) beim Jungen im Stehen wird erschwert, da der Urinstrahl nach hinten bzw. unten verläuft („Urinieren typischerweise im Sitzen“). Beim Mädchen hingegen spricht man von einer Hypospadie, wenn die Harnröhre nicht im Vestibulum, sondern innen an der Vaginalwand endet, so dass bei der Miktion der Urin dann aus der Vagina abfließt.[1]
- Krankheitswert
Der Krankheitswert ist stark von der Ausprägung der Hypospadie und begleitenden Faktoren wie einer Krümmung des Penisschaftes (Chorda), einer Meatusstenose (Verengung der äußeren Harnröhrenmündung), einem gespaltenes Präputium (lange Vorhaut auf der einen Seite, Fehlen der Vorhaut auf der anderen Seite) oder einem Hodenhochstand (Maldescensus testis) abhängig. Neben kosmetischen und psychischen sind funktionelle Gesichtspunkte wie erschwerte Miktion oder Immissio[2] oft beschwerdeführend.[3][4]
Da früher – und möglicherweise auch heute noch – nicht bei allen Kindern die Hypospadie korrigiert wurde, muss man damit rechnen, auch erwachsene Patienten mit dieser Fehlbildung zu sehen. In der Regel erlebt man diese „Überraschung“ beim Legen eines transurethralen Blasenkatheters. Die Patienten fühlen sich gesund und haben häufig auch gesunde Nachkommen. Inwieweit im Einzelfall dann ein Krankheitswert vorliegt, muss individuell entschieden werden. In Einzelfällen (proximalen Formen) ist eine endokrinologische und chromosomale Abklärung indiziert.
Entstehung
Die Urethra entsteht beim Mann im ersten Schritt, wenn sich die Urogenitalspalte gegen Ende des dritten Schwangerschaftsmonats schließt. Sie reicht zu diesem Zeitpunkt noch nicht bis zur Spitze des Penis. Der distale Abschnitt der Urethra bildet sich im vierten Schwangerschaftsmonat (SSM) durch Zellen des Ektoderm, die zuerst einen Epithelstrang bilden, der auf den Hohlraum, den die Harnröhre zu diesem Zeitpunkt bildet, zuwächst. In einem zweiten Schritt kanalisiert sich dieser Strang und bildet dann unter physiologischen Bedingungen den Meatus externus, der in der Glans penis mündet. Bei der Frau verschmilzt die Urogenitalspalte nicht vollständig.[5]
Tritt während der Bildung eine Unterbrechung in der Entwicklung des Meatus externus auf, so entsteht eine Hypospadie. Je nachdem, in welchem Stadium der Entwicklungsstopp eintritt, wird die Schwere der Hypospadie bestimmt. Eine frühe Unterbrechung der Entwicklung führt zu einer proximalen, eine spätere Unterbrechung zu einer distaleren Form der Hypospadie.
Eine bestimmte Form der Hypospadie (PPSH) ist das Resultat eines genetischen Defekts, bei dem ein Enzym, die Steroid-5α-Reduktase, im Körper fehlt.[6]
Häufigkeit
Hypospadie kommt bei ca. 1:300 bis 1:1000 neugeborenen Jungen vor und ist damit als „häufig“ einzustufen.[1] Viele leichtere Formen werden unter Umständen nicht diagnostiziert, da weder optische noch funktionelle Auffälligkeiten damit verbunden sind. Die Ursachen einer Hypospadie sind nicht vollkommen geklärt. Jedoch wird davon ausgegangen, dass genetische, endokrinologische und teratogene Einflüsse eine Rolle spielen können. Auch die Einnahme von Progesteron (engl.: progesterone, Steroidhormon bzw. Geschlechtshormon) durch die Mutter in der Schwangerschaft könnte Einfluss haben. Einer Studie zufolge ist ein erhöhtes Aufkommen von Hypospadie bei untergewichtigen Frühgeborenen zu erkennen. Wahrscheinlich erfolgt die Entwicklungsstörung durch die gleichen Faktoren, die auch später zu einem Untergewicht und/oder einer Frühgeburt führen.
Behandlung
Die Therapie besteht vorrangig in einer operativen Korrektur im 1. oder 2. Lebensjahr. In einzelnen Fällen kann begleitend eine hormonelle Stimulation notwendig werden.[3] Eine relevante Meatusstenose (Verengung der Harnröhrenmündung) muss schon beim Säugling aus funktionellen Gründen beseitigt werden.
Der Eingriff selbst findet unter Vollnarkose statt und dauert je nach Schweregrad zwischen einer und vier Stunden. Bei schwereren Fällen können mehrere Operation notwendig sein, die mit mikrochirurgischen Techniken durchgeführt werden. Gegebenenfalls kann eine Schleimhauttransplantation z. B. aus der Mundhöhle notwendig sein.
Es gibt zahlreiche verschiedene Operationsverfahren. Die Kriterien für eine Operationsmethode richten sich nach der Peniskrümmung, der Lokalisation der Harnröhre, der Länge und der Beschaffenheit des Penis, der Größe der Präputialschürze und auch nach den persönlichen Erfahrungen des Operateurs.
Ziele eines chirurgischen Eingriffes:
- Streckung des Gliedes – Penisaufrichtung; hier ist darauf zu achten, dass zur Begradigung nicht die einfache Nesbit-Duplikatur durchgeführt wird. Diese verkürzt den Penis und führt nicht selten zu Schmerzen bei der Erektion.
- Rekonstruktion der Harnröhre und Harnröhrenendung an der Spitze der Eichel
- Möglichkeit eines normalen Urinierens und einer normalen Erektion
- Einen kosmetischen normalen Aspekt des Penis zu erreichen; speziell hierfür ist es wichtig, sich an ausgewiesene Spezialisten zu wenden. Es ist zu bedenken, dass die Hypospadie, da in der Regel früh erkannt und behandelt, für die Kinder eine geringe Belastung darstellt, ein im Anschluss an ein Standardverfahren ästhetisch unansehnlich gewordener Penis jedoch für den betreffenden Mann Jahrzehnte Scham und Zurückgezogenheit bedeuten kann.
Die Komplikationsrate nach einer Operation ist verhältnismäßig hoch und reicht von 5 bis 30 Prozent. Sie ist abhängig vom Schweregrad der Hypospadie, der Erfahrung des Operateurs, der gewählten Vorgehensweise und der medizinischen sowie pflegerischen Nachbetreuung. Mögliche Frühkomplikationen nach der Operation sind übermäßige Schwellungen, Nachblutungen, Transplantatuntergang, Harnröhrenverengung, erneute Penisverkrümmung, Penisverkürzung und Wundheilungsstörungen. Die häufigsten Spätkomplikationen sind dabei Fistelbildung, Harnröhrenstriktur und Restverkrümmung. Die Operation ist in Deutschland gem. dem am 22. Mai 2021 in Kraft getretenen § 1631e BGB bei nicht einwilligungsfähigen Intersexuellen Kindern grundsätzlich nur noch mit Genehmigung des Familiengerichts zulässig (vgl. Seiten 27 und 29 des Gesetzentwurfs[7]).

- Megameatus Intact Prepuce – Variante der glandulären Hypospadie
Im Rahmen von Syndromen
Bei einigen Syndromen kann die Hypospadie als Merkmal mit auftreten wie beim McKusick-Kaufman-Syndrom, dem Naguib-Richieri-Costa-Syndrom oder dem N-Syndrom.
Weblinks
Einzelnachweise
- ↑ a b J. Steffens u. a.: Häufige urologische Erkrankungen im Kindesalter. Birkhäuser, 2000, ISBN 3-7985-1245-0, S. 63 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Immissio = Einführen des erigierten Gliedes in die Scheide beim Vaginalverkehr. Aufgrund der unphysiologischen Lage des Harnröhrenausgangs kann eine Hypospadie des Mannes zudem zu unzureichend tiefem Eindringen des Spermas in die Scheide beim Geschlechtsverkehr und somit zu erschwerter Zeugungsfähigkeit führen.
- ↑ a b A. G. Hofstetter u. a.: Urologie für die Praxis. Bergmann Verlag, ISBN 3-8070-0351-7, S. 183.
- ↑ Hypospadie. Forum Gesundheit.
- ↑ J. Langmann: Medizinische Embryologie. Thieme, ISBN 3-13-446606-6, S. 176–203.
- ↑ Pseudovaginal Perineoscrotal Hypospadias. In: Online Mendelian Inheritance in Man. (englisch).
- ↑ Gesetzentwurf. (PDF) Bundesregierung, abgerufen am 22. Mai 2021.
Auf dieser Seite verwendete Medien
Hypospadie steifer Penis Frontansicht
Hypospadie steifer Penis
Hypospadie schlaffer Penis Frontansicht
Autor/Urheber: Bln89, Lizenz: CC BY-SA 4.0
Glanduläre Hypospadie
Autor/Urheber: Bln89, Lizenz: CC BY-SA 4.0
Urethrale Öffnung der Harnröhre innerhalb der Eichel mit sichtbarem Frenulum (MIP Form)
Autor/Urheber: Anton.jeruso, Lizenz: CC BY-SA 4.0
Distale Hypospadie - bei diesem Penis wurde das Frenulum entfernt, mit welcher dann das Ende der Harnröhre zur Eichel versetzt wurde
Autor/Urheber: Bln89, Lizenz: CC BY-SA 4.0
Glans/ Eichel frontale Ansicht - Megameatus Intact Prepuce (MIP Variante der glandulären Hypospadie)
Autor/Urheber: Quercus07, Lizenz: CC BY-SA 3.0
Penis mit Hypospadie und zwei Harnröhren-Fisteln beim Urinieren: der Urin läuft sowohl aus der Harnröhren-Öffnung als auch seitlich aus den Fisteln aus und verhindert somit ein normales Urinieren im Stehen.












